La gangrena es la muerte de un tejido en el cuerpo causada por infecciones bacterianas, traumas y/o interrupción del flujo sanguíneo y del oxígeno hacia el tejido, lo que provoca la muerte de las células y necrosis, con síntomas como enrojecimiento u oscurecimiento de la piel, fiebre y dolor intenso.
Esta condición es más común que surja en las extremidades, como dedos de las manos o de los pies, brazos o piernas; no obstante, también puede afectar cualquier tejido del cuerpo, incluyendo órganos internos, como apéndice, vesícula biliar e intestinos, por ejemplo.
El tratamiento de la gangrena debe ser iniciado lo más rápido posible y debe ser indicado por el médico general, cirujano vascular o dermatólogo, pues es una emergencia médica, pudiendo ser recomendado el uso de antibióticos, cirugía para restablecer el flujo sanguíneo al tejido o, en los casos más graves, amputación.
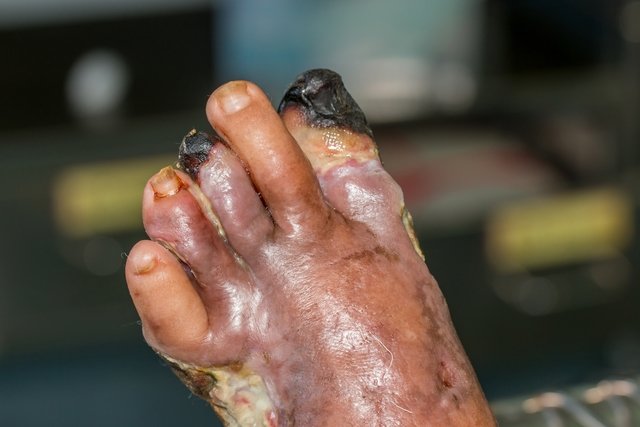
Síntomas de la gangrena
Los principales síntomas de la gangrena incluyen:
- Enrojecimiento u oscurecimiento de la piel en la zona afectada, que puede tornarse gris, azul o negra;
- Hinchazón de la piel;
- Disminución de la sensibilidad en la región afectada;
- Heridas o ampollas que liberan un líquido con olor fétido;
- Fiebre;
- Piel fría en la zona afectada;
- Piel fina y brillante en la región de la lesión;
- Ausencia de vellos en la piel de la zona afectada;
- Piel que puede hacer sonidos, como una especie de estallido, al tacto;
- Dolor intenso o súbito, en ciertos casos;
- Sensación de adormecimiento en la región afectada;
- Dolor en el pie o pierna afectada al caminar, o dolor crónico incluso en reposo;
- Dolor que empeora al elevar la pierna;
- Dolor que mejora al colgar el pie al costado de la cama;
- Aumento de la sensibilidad en la planta del pie;
- Parálisis de la extremidad afectada.
Estos síntomas pueden variar de acuerdo con el tipo de gangrena. Asimismo, puede surgir fiebre baja y malestar general, si la gangrena afecta órganos internos o en los casos de gangrena gaseosa.
Dado que la gangrena es una enfermedad que empeora lentamente a lo largo del tiempo, se debe acudir al dermatólogo o médico general tan pronto como sean identificados los síntomas, con el objetivo de diagnosticar esta afección e iniciar el tratamiento más adecuado, pues puede causar complicaciones como infección generalizada o shock tóxico, pudiendo colocar la vida en riesgo.
Cómo confirmar el diagnóstico
El diagnóstico de la gangrena es realizado por el médico general o dermatólogo mediante la evaluación de los síntomas, antecedentes de salud, traumas o infecciones, además de un examen físico de la región afectada y las caracteristicas de la piel.
Además, el médico puede solicitar exámenes de sangre como hemograma completo y perfil bioquímico, con la finalidad de detectar la presencia de infecciones, y exámenes de imagen, como radiografía, tomografía computarizada o resonancia magnética, para evaluar los órganos internos, vasos sanguíneos y huesos y para determinar si la gangrena afectó otras partes del cuerpo.
En los casos de infecciones bacterianas, el médico puede tomar una muestra del líquido presente en la gangrena, para posteriormente analizarlo en el laboratorio y así poder identificar el tipo de bacteria que causó la infección.
Posibles causas
La gangrena es causada por la muerte de los tejidos debido a infecciones por bacterias, traumas o bloqueo de vasos sanguíneos, o una combinación de estos factores, lo que da como resultado los síntomas.
Ciertos factores que pueden contribuir al desarrollo de la gangrena incluyen:
- Aterosclerosis, enfermedad arterial coronaria o presión alta;
- Diabetes no controlada;
- Hábito de fumar;
- Colesterol y triglicéridos altos;
- Obesidad;
- Quemaduras severas;
- Enfermedad de Raynaud;
- Complicaciones posquirúrgicas relacionadas con infecciones;
- Sistema inmunitario debilitado;
- Infección de heridas en la piel;
- Enfermedad arterial periférica, traumas vasculares o vasculitis;
- Trombosis venosa aguda;
- Enfermedad quística adventicial;
- Enfermedad de Buerger.
Asimismo, los traumas como accidentes de tránsito, heridas por armas de fuego o lesiones por aplastamiento, y las lesiones por frío extremo también pueden aumentar el riesgo de desarrollo de gangrena.
Lea también: Quemadura por frío (congelación): síntomas, causas y tratamiento tuasaude.com/es/quemadura-por-hieloTipos de gangrena
De acuerdo con la gravedad, la zona y las causas, la gangrena puede dividirse en los siguientes tipos:
- Gangrena gaseosa: ocurre en las capas más profundas del músculo debido a infección por una bacteria que produce gas, generalmente Clostridium perfringens. Este tipo es más común luego de infecciones de heridas o cirugías;
- Gangrena seca: se desarrolla cuando una región del cuerpo no recibe la cantidad de sangre necesaria y acaba por morir debido a la falta de oxígeno, siendo común en personas con diabetes y aterosclerosis;
- Gangrena húmeda: ocurre cuando una parte del cuerpo sufre una infección bacteriana grave que provoca la muerte de los tejidos, como en el caso de quemaduras, lesiones por frío extremo o pie diabético, y debe ser tratada inmediatamente, pues la infección puede diseminarse a otras partes del cuerpo, colocando la vida en riesgo;
- Gangrena de Fournier: surge debido a una infección en la región genital, siendo más frecuente en hombres;
- Gangrena interna: ocurre debido a la interrupción del flujo sanguíneo hacia los órganos internos, como apéndice, intestinos o vesícula biliar, siendo una emergencia médica que requiere de atención inmediata.
Dependiendo de la causa y del estado de evolución, la gangrena puede tener cura, y normalmente el tratamiento requiere ser realizado mediante hospitalización.
Es importante seguir las indicaciones del médico para el cuidado del área que posee la gangrena, pues en caso contrario, pueden ocurrir complicaciones, como coagulación intravascular diseminada o necesidad de amputación de la extremidad afectada.
Cómo es realizado el tratamiento
El tratamiento de la gangrena debe ser llevado a cabo bajo orientación del médico general, dermatólogo o cirujano vascular, y varía según la causa que está generando la muerte de los tejidos; sin embargo, por lo general implica la remoción de los tejido que ya fueron afectados y la corrección de la causa, lo que permite que el organismo cicatrice.
De esta manera, pueden ser indicadas varias formas de tratamiento, las cuales incluyen:
1. Cirugía de desbridamiento
La cirugía de desbridamiento es realizada en casi todos los casos para remover los tejidos que ya están muertos, los cuales dificultan la cicatrización y facilitan el crecimiento de las bacterias, con el objetivo de evitar que la infección empeore y de que el tejido afectado cicatrice.
Por tanto, dependiendo de la cantidad de tejido que se tenga que remover, puede ser necesaria solo una cirugía menor con anestesia local, en el consultorio del dermatólogo, o una cirugía mayor bajo anestesia general, en el hospital. Conozca más sobre cómo es realizado el desbridamiento.
Otra opción, empleada especialmente en los casos de menor extensión de tejido muerto, es el uso de larvas para remover el tejido afectado. Generalmente, esta técnica posee mejores resultados en el control de lo que es removido, pues la larvas solo comen el tejido muerto, dejando el saludable.
2. Antibióticos
Los antibióticos son empleados cuando la gangrena es provocada por una infección, ayudando a eliminar las bacterias restantes después de la cirugía para retirar el tejido muerto, por ejemplo.
Dado que es más eficaz administrar estos medicamentos por vía intravenosa, generalmente el tratamiento es llevado a cabo en el hospital e iniciando antes o justo después del procedimiento quirúrgico.
3. Antiagregantes plaquetarios
Los antiagregantes plaquetarios, como el ácido acetilsalicílico o el clopidogrel, por ejemplo, pueden ser indicados en el caso de gangrena seca, causada por la obstrucción de vasos sanguíneos, con la finalidad de restaurar el flujo sanguíneo y la oxigenación de los tejidos.
Además, pueden ser recomendados por el médico medicamentos vasodilatadores o tratamientos con medicamentos para controlar las enfermedades que pueden causar la gangrena seca, como diabetes, colesterol alto o presión alta, por ejemplo.
4. Oxigenoterapia hiperbárica
La oxigenoterapia hiperbárica, realizada en la cámara hiperbárica con oxígeno puro, puede ser indicada por el médico para ayudar a mejorar la oxigenación de los tejidos afectados, evitar el crecimiento de bacterias en la región o ayudar en la cicatrización de la piel afectada.
5. Bypass o angioplastia
El bypass y la angioplastia son dos técnicas quirúrgicas que normalmente son utilizadas cuando la gangrena es causada por algún problema que está dificultando el paso de sangre a una determinada región, con el objetivo de restablecer el flujo sanguíneo y la oxigenación de los tejidos. Vea cómo es realizada la angioplastia.
6. Amputación
En los casos más graves, donde la gangrena ya se diseminó por todo la extremidad y ya existe poco tejido saludable que salvar, el médico puede aconsejar la amputación, en la cual toda la pierna o el brazo afectado es removido a través de cirugía, con la finalidad de impedir que la gangrena se disemine al resto del cuerpo.
En estos casos, también son elaboradas prótesis individuales para sustituir las extremidades afectadas, ayudando a mantener la calidad de vida de la persona.